بیماری آسم و عوارض آن
به گزارش خبرگزاری رسا به نقل از جام جم آنلاین، دکتر زهرا خسروی زادگان، کارشناس پیشگیری و کنترل بیماریهای غیرواگیر علوم پزشکی شیراز گفت: آسم واژه ای یونانی و بیانگر بیماری است که در آن علایم مکرر سرفه، تنگی نفس همراه با خس خس سینه و احساس خفقان وجود دارد. آسم بیماری التهابی مزمن و غیر واگیر ریه است. مزمن به این معنا که بیماری همیشه وجود دارد، حتی زمانی که بیمار احساس ناخوشی ندارد. این بیماری تحت تاثیر عوامل ژنتیکی و محیطی بروز می کند.
خسرویزادگان در خصوص چگونگی ایجاد آسم، گفت: ریه محل تبادل اکسیژن و دی اکسید کربن است. در صورت برخورد فرد با یک عامل آغازگر، عضلات دیواره نایژه ها منقبض می شود تا مانع رسیدن عامل خطر محیطی به ریه ها شود. در ضمن غشای درونی نایژه ها شروع به ترشح مخاط کرده و عامل را به دام می اندازد و در نتیجه سرفه رخ می دهد تا عامل خارجی را به بیرون براند.
او ادامه داد: این روند در همه افراد سالم اتفاق می افتد، اما در فرد مبتلا به آسم، سلول های التهابی پس از برخورد با عامل محرک واسطه های شیمیایی ترشح می کند که منجر به انقباض دیواره نایژه ها و سرفه می شود. در ادامه سلول های التهابی بیشتری به این ناحیه گسیل و دوباره واسطه های شیمیایی بیشتری ترشح می شود. به همین ترتیب این چرخه معیوب شدت می یابد و باعث کندی سرعت و جریان بازدم و احساس خفقان و تنگی نفس می شود.
این کارشناس، در بیان علل ابتلا به آسم، با این توضیح که علت دقیق و اصلی ابتلا به این بیماری هنوز نامشخص است، گفت: آنچه تاکنون روشن شده، نشان می دهد که آسم محصولی از ترکیب عوامل محیطی، سبک زندگی و خصوصیات زیستی و ذاتی فرد (ژنتیک) است. اگر افراد خانواده سابقه انواع آلرژی ها (اگزما، آلرژی بینی، آلرژی غذایی و آسم) را داشته باشند، احتمال بروز آسم در سایر افراد آن خانواده بیشتر می شود.
خسرویزادگان در ادامه خاطرنشان کرد که تماس با عواملی چون دود سیگار، عوامل عفونی ویروسی و بعضی مواد حساسیت زا ممکن است سبب افزایش احتمال ابتلا به آسم شود. برخی افراد نظیر کارگران نانوایی، چوب بری و رنگسازی به دلیل تماس های شغلی ممکن است دچار آسم شوند.
او ضمن اشاره به اینکه سبک زندگی شهری از نظر زندگی آپارتمانی، نبود تحرک، غذاهای آماده (Fast Food) و آلودگی هوا به علت دود سیگار و آلودگی شهر به علت دود خودروها عوامل شیوع بیشتر آسم است، گفت: امکان دارد که بیماری آسم در افراد بدون سابقه آلرژی نیز رخ دهد. تاثیر مخرب عوامل محیطی در سال های اول زندگی مانند عفونت های شدید و یا آلودگی محیط زندگی، تاثیر بدی روی رشد و تمایز راه های هوایی دارد و ابتلا به آسم گسترش می یابد. در مواجهه با عوامل محرک، علایم بیماری بدتر می شود و منجر به آسم پایدار و افزایش خطر حملات حاد می شود.
خسرویزادگان در مورد شایعترین عوامل خطر برای بروز یا شدت آسم، مواد حساسیتزا نظیر حیوانات، هیره (مایت) موجود در گرد و خاک خانه، انواع حشرات، کپک و قارچ و ... را نام برد و گفت: مواد محرک نظیر در معرض قرار گرفتن با دود سیگار و سایر مواد دخانی مانند قلیان، پیپ از دوران بارداری تا پس از تولد و در طی زندگی، دود آتش، اسپند و هر گونه ماده سوختنی، آلودگی هوا در اثر ازن، دی اکسید گوگرد، ذرات معلق، سموم قارچی، تماس با بخارات ناشی از آشپزی مانند اکسید نیتروژن، تغییرات آب و هوایی بخصوص هوای سرد و خشک، رطوبت زیاد یا استفاده از بخور طولانی مدت که باعث افزایش قارچ و کپ در محیط می شود، بوهای تند نظیر بوی عطر، ادکلن، شوینده ها، گرد و غبار، تغییرات هیجانی شدید مانند گریه کردن، خندیدن شدید و استرس و ... از عوامل خطر در بروز یا شدت آسم است.
به گفته این کارشناس بیماریهای غیرواگیر، عفونت های ویروسی مثل سرما خوردگی، آنفلوانزا و موارد مشابه، ورزش و فعالیت فیزیکی، داروهایی مانند آسپرین و برخی مسکن ها، مواد افزودنی در غذاها و آلرژی های غذایی به ویژه در کودکان، کم تحرکی و چاقی، افسردگی و اضطراب پدر و مادر قبل و طی بارداری، زایمان به روش سزارین، وزن پایین موقع تولد و نیز سن کم مادر، کمبود ویتامین D، نداشتن تغذیه با شیر مادر، کلر استفاده شده در آب استخرها، آلاینده های شیمیایی: شوینده ها حشره کش ها و بوی رنگ هم از عوامل خطرزا در ایجاد یا تشدید آسم است.
خسرویزادگان در خصوص نشانه های آسم، سرفه، خس خس سینه و تنگی نفس را از مهمترین علائم ذکر و اضافه کرد: علایم آسم در افراد مختلف شدت های متفاوتی دارد که بر اساس آن برنامه درمانی اختصاص آنها نیز متفاوت است. باید توجه داشت هر بیمار مبتلا به آسم در هر سطحی از شدت بیماری می تواند دچار حمله شدید و ناگهانی شود.
او پیرامون حمله آسم گفت: وقتی شدت علایم آسم از حد معمول بیشتر شود به آن حمله آسم گفته می شود. همه حملات آسم مشابه نیست و شدت های متفاوتی دارد. بعضی از حملات آسم می تواند آنقدر شدید باشد که سبب مرگ شود. بنابراین حمله آسم از اورژانس های پزشکی است. با درمان و کنترل روزانه آسم، پیگیری های منظم و دوری از عوامل محرک می توان از حملات بیماری جلوگیری کرد.
این کارشناس بیماریهای غیرواگیر علوم پزشکی شیراز گفت: برای تشخیص دقیق این بیماری، گرفتن شرح حال کامل بیماران و معاینه بالینی پزشک، پایه اصلی به شمار میرود، البته بروز سرفه های طولانی و مکرر بیش از چهار هفته، خس خس سینه مکرر و تنگی نفس در هر فرد، احتمال آسم را به شدت مطرح می کند. در تشخیص بیماری علاوه بر شرح و معاینه بالینی از روش های سنجش عملکرد ریوی نظیر اسپیرومتری (تست تنفس) نیز کمک گرفته می شود.
او در خصوص اقدامات موثر بر کنترل و درمان آسم، خاطرنشان کرد: آسم یک بیماری مزمن است و تاکنون راه حلی برای ریشه کن کردن آن پیدا نشده است، اما این بیماری را می توان به شکلی کنترل کرد که از بروز علایم و حملات آن پیشگیری شود. در صورت کنترل بیماری آسم می توان از زندگی مطلوبی برخوردار بود.
خسرویزادگان در پاسخ به اینکه درمان دارویی آسم چیست؟، گفت: دو دسته اصلی دارویی برای درمان آسم استفاده می شود. این داروها با شل کردن انقباض عضلات دیواره راه های هوایی، سبب گشاد شدن راه های هوایی و در نتیجه کاهش یا رفع علایم آسم می شود که به نام داروهای تسکین فوری نامیده می شود و در هنگام بروز نخستین علایم تشدید بیماری باید به کار رود. معروف ترین دارو از این گروه «سالبوتامول» است.
او در مورد داروهای کنترل کننده یا نگهدارنده، توضیح داد: خاصیت مشترک این دسته دارویی، اثرات ضد التهابی آنهاست و از این راه علایم آسم و احتمال بروز حمله را کاهش می دهد. این دسته دارویی به طور طولانی مدت به کار می رود و استفاده از آنها باید روزانه و به طور منظم باشد. این داروها نقش مهمی در پیشگیری از بروز علایم و حملات آسم دارد. موثرترین داروی این دسته استروئید (کورتون) های استنشاقی است و معروف ترین آنها «بکلومتازون» و «فلوتیکازون» است.
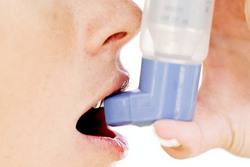
خسرویزادگان همچنین به وسایل کمک درمانی و تکنیک های استنشاقی هم اشاره و اضافه کرد: در بیماری آسم استفاده از اسپری (افشانه) استنشاقی در کمترین زمان ممکن و با کمترین مقدار مصرف، موثرین مقدار دارویی را به ریه ها می رساند. بنابراین تاکید بر اهمیت استفاده از این شکل دارویی به بیماران بسیار مهم است. نکته مهم یادآوری این مطلب است که روش دارویی، باعث وابستگی، اعتیاد و یا کوتاهی قد در کودکان نمی شود، بلکه این فکر، باور غلطی است که در بین بعضی از مردم رواج دارد.
این کارشناس بیماریهای غیرواگیر علوم پزشکی شیراز، با بیان اینکه استفاده غلط از اسپری های استنشاقی، شکست در درمان را به همراه دارد، لزوم آموزش در این رابطه را متذکر شد و گفت: به طور کلی استفاده از اسپری (افشانه یا MDI) با محفظه مخصوص Spacer در تمامی سنین توصیه می شود. چرا که با استفاده از افشانه به تنهایی، میزان دارویی که وارد ریه می شود حدود ۱۰درصد مقدار تجویز شده است و استفاده از افشانه با محفظه مخصوص، این میزان را تا چهار برابر بیشتر میکند.
منبع: ایسنا